El doctor Bulla recuerda que el estado de conciencia es «un bien indispensable»
¿Cuándo es lícito sedar y cuándo es eutanasia encubierta? Un experto en cuidados paliativos matiza
En Italia, la incógnita sobre las circunstancias de la muerte de Marina Ripa di Meana, polifacética escritora y celebridad italiana del cine y la televisión fallecida el 4 de enero a los 76 años, ha servido para que en la opinión pública se equiparasen los cuidados paliativos y la sedación profunda con la eutanasia. Para deshacer equívocos, Benedetta Frigerio entrevistó en La Nuova Bussola Quotidiana a Claudio Bulla, médico internista experto en cuidados paliativos, quien explica con gran precisión cuéndo es ética la sedación profunda, en qué momento suele efectuarse y con qué fin, más allá del cual no debe aplicarse porque implicaría provocar la muerte del paciente:
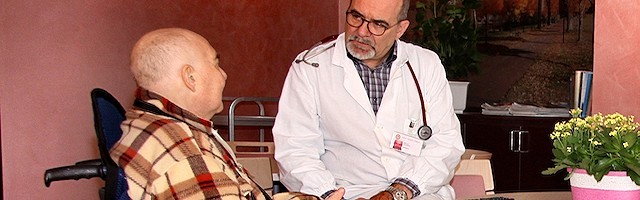
El doctor Claudio Bulla, atendiendo a un paciente en la Residencia Padre Luigi Tezza de la Fundación Opere San Camillo de Capriate San Gervasio (Bergamo, Lombardía, Italia).
-¿Qué es la sedación profunda?
-En general se habla de sedación paliativa. Es un tratamiento que consiste en disminuir o quitar la conciencia a un enfermo, con su consentimiento, cuando ya los mejores cuidados disponibles no pueden paliar el sufrimiento. Puede ser temporal o continuada, parcial o completa, es decir, profunda. La primera se realiza cuando, por ejemplo, en un determinado momento del día un síntoma de la enfermedad del paciente es muy intenso y los fármacos no consiguen controlarlo; en este caso, se le pregunta al enfermo si quiere dormir, al menos por la noche o unas horas durante el día. Cuando se despierta el síntoma es más tolerable. Pero si el síntoma es verdaderamente resistente, es conveniente comentar una sedación permanente en la que la conciencia se quita de manera continua hasta la muerte natural.
-¿Cuánto puede durar una sedación profunda, es decir, desde el momento en que los síntomas de una enfermedad se convierten en intolerables e incontrolables?
-La bibliografía habla de un intervalo que va de un día a trece días desde el inicio de la sedación hasta la muerte. Pero, según mi experiencia, este tipo de sedación se aplica casi siempre en las últimas horas de vida. Los síntomas son intolerables cuando el paciente ya no los soporta a pesar de los mejores intentos terapéuticos para aliviarlos.
-¿Cómo juzga la utilización de la sedación profunda cuando no es necesaria para controlar el síntoma?
-Hay directrices publicadas por la Sociedad Italiana de Cuidados Paliativos: dicen que es necesario informar al paciente y tener su consentimiento. La sedación profunda es necesaria sólo cuando existe un síntoma intolerable que no responde ni siquiera a las mejores terapias paliativas. En caso contrario no es posible efectuarla; es incluso éticamente equivocado, porque la conciencia es un bien indispensable de la persona, también en el final de la vida, un momento en el que muchas personas tienen miedo de morir y desean poder mantener un contacto con la vida que le queda y con sus seres queridos.
-Pío XII dijo que era lícito suprimir el dolor con el uso de narcóticos "si no existen otros medios y si, en dichas circunstancias, esto no impide el cumplimiento de otros deberes religiosos y morales", refiriéndose "únicamente" a la voluntad de "evitar al paciente dolores insoportables".
-El síntoma es, por definición, subjetivo. Hay escalas de valoración que intentan definir el umbral de sufrimiento mediante escalas numéricas, pero en gran medida sólo el paciente pude decirnos el nivel de sufrimiento que tiene. El problema es comprender la percepción que el paciente tiene del dolor: una molestia que a mí me puede parecer de modesta intensidad, el enfermo puede percibirla de manera muy intensa. También es cierto lo contrario: un síntoma que a mí me parece insostenible, puede no serlo para el paciente. Recuerdo una mujer joven que, en los últimos cinco o seis días antes de morir, tenía un vómito irreprimible decido a una oclusión intestinal; el síntoma era refractario y las mejores terapias suministradas no podían controlarlo. Yo pensaba que era una situación insoportable, pero ella me dijo que no quería perder la conciencia y que prefería mantener esa situación con tal de poder seguir comunicándose con su hija y sus amigas. Fue una situación difícil también para el equipo médico: alguno de nosotros hubiera preferido no respetar las disposiciones de esta paciente y proceder con la sedación sin su consentimiento.

La filosofía de los cuidados paliativos es antitética a la de la eutanasia: busca controlar el dolor y mantener al paciente en contacto con sus seres queridos hasta el momento de la muerte natural, vaya precedida o no por una sedación profunda, que solo debe aplicarse con consentimiento y en la última etapa del proceso vital.
-Si la conciencia es un bien fundamental de la persona, ¿qué otro bien objetivo que haya que tutelar justifica la posibilidad de sacrificarla?
-Un síntoma resistente grave que genera un sufrimiento intolerable, según el juicio de la persona que muere. Le pongo otro ejemplo: la falta de respiración genera una enorme angustia en los enfermos. Cuando los tratamientos habituales (morfina, cortisona, ansiolíticos) ya no bastan para eliminar el síntoma y la angustia que provoca, es necesario proponerle al enfermo la sedación. El bien objetivo que hay que tutelar es el deber de aliviar los dolores de la persona que sufre. Por lo tanto, éste es el fin único, que tiene como consecuencia la pérdida de conciencia sin acelerar la muerte, que llegará de manera natural. Por los datos presentes en la bibliografía, este tratamiento se aplica al 20% de las personas que mueren y normalmente cuando ya la muerte es inminente.
-¿Se puede utilizar la sedación profunda para acelerar la muerte? Si la respuesta es positiva, ¿cómo?
-Si el organismo de la persona no da indicios de una muerte inminente y el pronóstico de supervivencia es de más de tres-seis semanas (existen escalas de valoración del pronóstico en los cuidados paliativos), realizar la sedación profunda, tal vez suspendiendo la hidratación y la alimentación, es un acto moralmente ilícito que acelera la muerte.
-¿Es posible usar una sedación profunda para acelerar la muerte sin privar a la persona de la alimentación y la hidratación?
-Repito, la finalidad de la sedación no es provocar la muerte, sino tratar el sufrimiento. Se puede acelerar la muerte utilizando una dosis desproporcionada, respecto a la necesidad de disminuir o abolir el síntoma, de los fármacos sedantes. Está claro que si el objetivo del médico es sólo controlar el síntoma es difícil que se exceda voluntariamente y aumente la dosis del fármaco.
-¿Es ético utilizar la sedación después de haber quitado el respirador, como en el caso de Welby [Piergiorgio Welby, célebre activista italiano pro-eutanasia 1945-2006]?
-Es ético sedar al paciente que, en ausencia de ventilación mecánica, muere en estado de gravísimo sufrimiento. Una cuestión muy distinta es la oportunidad de cesar voluntariamente la ventilación artificial cuando la muerte no es inminente. Todos mis pacientes con ventilación mecánica han muerto con la ventilación en función, que ha sido desenchufada después de la muerte o en los últimos instantes de vida. No hay casos en los que el ventilador sea tan molesto para que se diga: "Desenchufémoslo, porque al paciente le hace más mal que bien". Por lo que llegué a entender por la prensa, la elección de Welby no estuvo determinada por el hecho de que la respiración mecánica fuese más perjudicial que útil para su bienestar físico.
-¿Qué piensa de la ley sobre la DAT (Declaración Anticipada de Tratamiento)?
-Recientemente han protestado contra mí por afirmar públicamente que, a menudo, los médicos sedan a los enfermos sin haber obtenido su consentimiento; por este motivo he sido juzgado por el colegio de médicos de mi provincia. Las recomendaciones de las sociedades científicas de cuidados paliativos dicen que hay que hablar de la sedación con el paciente. Esta ley insiste mucho sobre la necesidad del consentimiento informado. Sin embargo, me causa inquietud que, intentando evitar formas de distanasia, se está abriendo el camino a posible soluciones de renuncia a la vida, de posible abandono terapéutico, pedido por el enfermo y consentido por el médico. No tiene nada que ver con la filosofía de los cuidados paliativos que, en cambio, se preocupa de ofrecer a los enfermos la posibilidad de terminar la propia vida de manera natural, con el menor sufrimiento posible y salvaguardando el valor de la relación entre quien cuida y quien es cuidado. Con esta ley se quiere abolir el llamado "paternalismo" médico afirmando la autodeterminación de la persona enferma, pero el riesgo es invertir la asimetría entre los dos sujetos. De hecho, la ley abre la posibilidad de que el enfermo imponga al médico qué puede hacer y qué no puede hacer, sin posibilidad de apelación por parte de éste. No es casualidad que el término original "declaraciones" haya sido sustituido por "disposiciones", mucho más coercitivo en lo que atañe al comportamiento del médico. De hecho, la ley ni siquiera prevé la objeción de conciencia del personal sanitario.
Traducción de Helena Faccia Serrano.

El doctor Claudio Bulla, atendiendo a un paciente en la Residencia Padre Luigi Tezza de la Fundación Opere San Camillo de Capriate San Gervasio (Bergamo, Lombardía, Italia).
-¿Qué es la sedación profunda?
-En general se habla de sedación paliativa. Es un tratamiento que consiste en disminuir o quitar la conciencia a un enfermo, con su consentimiento, cuando ya los mejores cuidados disponibles no pueden paliar el sufrimiento. Puede ser temporal o continuada, parcial o completa, es decir, profunda. La primera se realiza cuando, por ejemplo, en un determinado momento del día un síntoma de la enfermedad del paciente es muy intenso y los fármacos no consiguen controlarlo; en este caso, se le pregunta al enfermo si quiere dormir, al menos por la noche o unas horas durante el día. Cuando se despierta el síntoma es más tolerable. Pero si el síntoma es verdaderamente resistente, es conveniente comentar una sedación permanente en la que la conciencia se quita de manera continua hasta la muerte natural.
-¿Cuánto puede durar una sedación profunda, es decir, desde el momento en que los síntomas de una enfermedad se convierten en intolerables e incontrolables?
-La bibliografía habla de un intervalo que va de un día a trece días desde el inicio de la sedación hasta la muerte. Pero, según mi experiencia, este tipo de sedación se aplica casi siempre en las últimas horas de vida. Los síntomas son intolerables cuando el paciente ya no los soporta a pesar de los mejores intentos terapéuticos para aliviarlos.
-¿Cómo juzga la utilización de la sedación profunda cuando no es necesaria para controlar el síntoma?
-Hay directrices publicadas por la Sociedad Italiana de Cuidados Paliativos: dicen que es necesario informar al paciente y tener su consentimiento. La sedación profunda es necesaria sólo cuando existe un síntoma intolerable que no responde ni siquiera a las mejores terapias paliativas. En caso contrario no es posible efectuarla; es incluso éticamente equivocado, porque la conciencia es un bien indispensable de la persona, también en el final de la vida, un momento en el que muchas personas tienen miedo de morir y desean poder mantener un contacto con la vida que le queda y con sus seres queridos.
-Pío XII dijo que era lícito suprimir el dolor con el uso de narcóticos "si no existen otros medios y si, en dichas circunstancias, esto no impide el cumplimiento de otros deberes religiosos y morales", refiriéndose "únicamente" a la voluntad de "evitar al paciente dolores insoportables".
-El síntoma es, por definición, subjetivo. Hay escalas de valoración que intentan definir el umbral de sufrimiento mediante escalas numéricas, pero en gran medida sólo el paciente pude decirnos el nivel de sufrimiento que tiene. El problema es comprender la percepción que el paciente tiene del dolor: una molestia que a mí me puede parecer de modesta intensidad, el enfermo puede percibirla de manera muy intensa. También es cierto lo contrario: un síntoma que a mí me parece insostenible, puede no serlo para el paciente. Recuerdo una mujer joven que, en los últimos cinco o seis días antes de morir, tenía un vómito irreprimible decido a una oclusión intestinal; el síntoma era refractario y las mejores terapias suministradas no podían controlarlo. Yo pensaba que era una situación insoportable, pero ella me dijo que no quería perder la conciencia y que prefería mantener esa situación con tal de poder seguir comunicándose con su hija y sus amigas. Fue una situación difícil también para el equipo médico: alguno de nosotros hubiera preferido no respetar las disposiciones de esta paciente y proceder con la sedación sin su consentimiento.

La filosofía de los cuidados paliativos es antitética a la de la eutanasia: busca controlar el dolor y mantener al paciente en contacto con sus seres queridos hasta el momento de la muerte natural, vaya precedida o no por una sedación profunda, que solo debe aplicarse con consentimiento y en la última etapa del proceso vital.
-Si la conciencia es un bien fundamental de la persona, ¿qué otro bien objetivo que haya que tutelar justifica la posibilidad de sacrificarla?
-Un síntoma resistente grave que genera un sufrimiento intolerable, según el juicio de la persona que muere. Le pongo otro ejemplo: la falta de respiración genera una enorme angustia en los enfermos. Cuando los tratamientos habituales (morfina, cortisona, ansiolíticos) ya no bastan para eliminar el síntoma y la angustia que provoca, es necesario proponerle al enfermo la sedación. El bien objetivo que hay que tutelar es el deber de aliviar los dolores de la persona que sufre. Por lo tanto, éste es el fin único, que tiene como consecuencia la pérdida de conciencia sin acelerar la muerte, que llegará de manera natural. Por los datos presentes en la bibliografía, este tratamiento se aplica al 20% de las personas que mueren y normalmente cuando ya la muerte es inminente.
-¿Se puede utilizar la sedación profunda para acelerar la muerte? Si la respuesta es positiva, ¿cómo?
-Si el organismo de la persona no da indicios de una muerte inminente y el pronóstico de supervivencia es de más de tres-seis semanas (existen escalas de valoración del pronóstico en los cuidados paliativos), realizar la sedación profunda, tal vez suspendiendo la hidratación y la alimentación, es un acto moralmente ilícito que acelera la muerte.
-¿Es posible usar una sedación profunda para acelerar la muerte sin privar a la persona de la alimentación y la hidratación?
-Repito, la finalidad de la sedación no es provocar la muerte, sino tratar el sufrimiento. Se puede acelerar la muerte utilizando una dosis desproporcionada, respecto a la necesidad de disminuir o abolir el síntoma, de los fármacos sedantes. Está claro que si el objetivo del médico es sólo controlar el síntoma es difícil que se exceda voluntariamente y aumente la dosis del fármaco.
-¿Es ético utilizar la sedación después de haber quitado el respirador, como en el caso de Welby [Piergiorgio Welby, célebre activista italiano pro-eutanasia 1945-2006]?
-Es ético sedar al paciente que, en ausencia de ventilación mecánica, muere en estado de gravísimo sufrimiento. Una cuestión muy distinta es la oportunidad de cesar voluntariamente la ventilación artificial cuando la muerte no es inminente. Todos mis pacientes con ventilación mecánica han muerto con la ventilación en función, que ha sido desenchufada después de la muerte o en los últimos instantes de vida. No hay casos en los que el ventilador sea tan molesto para que se diga: "Desenchufémoslo, porque al paciente le hace más mal que bien". Por lo que llegué a entender por la prensa, la elección de Welby no estuvo determinada por el hecho de que la respiración mecánica fuese más perjudicial que útil para su bienestar físico.
-¿Qué piensa de la ley sobre la DAT (Declaración Anticipada de Tratamiento)?
-Recientemente han protestado contra mí por afirmar públicamente que, a menudo, los médicos sedan a los enfermos sin haber obtenido su consentimiento; por este motivo he sido juzgado por el colegio de médicos de mi provincia. Las recomendaciones de las sociedades científicas de cuidados paliativos dicen que hay que hablar de la sedación con el paciente. Esta ley insiste mucho sobre la necesidad del consentimiento informado. Sin embargo, me causa inquietud que, intentando evitar formas de distanasia, se está abriendo el camino a posible soluciones de renuncia a la vida, de posible abandono terapéutico, pedido por el enfermo y consentido por el médico. No tiene nada que ver con la filosofía de los cuidados paliativos que, en cambio, se preocupa de ofrecer a los enfermos la posibilidad de terminar la propia vida de manera natural, con el menor sufrimiento posible y salvaguardando el valor de la relación entre quien cuida y quien es cuidado. Con esta ley se quiere abolir el llamado "paternalismo" médico afirmando la autodeterminación de la persona enferma, pero el riesgo es invertir la asimetría entre los dos sujetos. De hecho, la ley abre la posibilidad de que el enfermo imponga al médico qué puede hacer y qué no puede hacer, sin posibilidad de apelación por parte de éste. No es casualidad que el término original "declaraciones" haya sido sustituido por "disposiciones", mucho más coercitivo en lo que atañe al comportamiento del médico. De hecho, la ley ni siquiera prevé la objeción de conciencia del personal sanitario.
Traducción de Helena Faccia Serrano.
Comentarios